当院の治療
保険診療から自由診療まで
お二人に合ったオーダーメイドの
プランを考えます。
令和4年4月より、タイミング療法・人工授精や体外受精・顕微授精などについて、公的医療保険が適用されることとなりました。しかしながら、保険診療には使用できる医療技術、薬剤の種類や量、また年齢による移植回数などの制限があるため、喜びの声も多い反面、保険診療範囲では妊娠の難しい患者様もおられます。
当クリニックは、一人一人の身体の状態やご希望に寄り添い、保険診療から先進医療そして自由診療まで幅広い医療の中で最適な治療をご提案します。
治療の進め方として、まず現在の状況を把握するために検査を行います。検査には2か月ほどかかりますので、並行してタイミング療法や人工授精を行います。
年齢、治療歴、妊娠しにくい原因、ご希望などを総合的に考え、現在の状況を説明の上、治療を進めていきます。
《 詳細ページ 》

自然に近い状態から
妊娠を目指していきます。
誰でも自然な形で妊娠できればそれが一番です。特に、これまで治療をしたことのない方は、できることなら、専門医のアドバイスを受けながら自然に妊娠したいと望んでおられることと思います。そこで当院では、タイミング療法からはじめて、人工授精、体外受精へとステップアップしています。
このような治療方針を考えるうえで、細やかな検査をしていくことが必要かつ重要なことと考えています。また、時間も大切です。ある程度の期間で妊娠に至らない時は、徐々にステップアップの提案をしていきます。
原因が検査によって判明することもありますが、原因不明である場合も少なくありません。原因不明とは検査では解らない部分、例えば卵管の機能や受精や着床といった現象に問題がある場合などです。タイミング療法や人工授精は妊娠しやすい環境づくりに有効です。ある期間、妊娠しやすい環境を作っても妊娠に至らない場合には、体外受精をご提案していきます。

タイミング療法
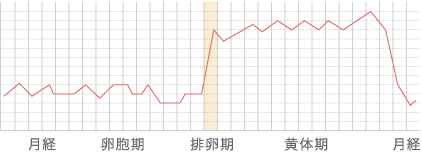
ご夫婦ともに目立った問題が見られない場合、超音波検査にて卵胞の大きさを測りながら、基礎体温表や採血結果なども参考にしつつ、排卵の時期を予測して、そのタイミングに性行為を持つという治療方法です。
(通院頻度は個人差があります。診察時にご相談下さい。)
<基礎体温月経周期>
タイミング療法は、排卵の時期を予測して行う治療方法です。
人工授精
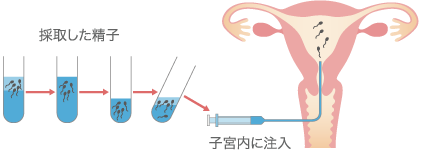
人工授精は、排卵前日~当日に行います。方法としては、精子を容器に採取し、精子の雑菌などを取り除くために洗浄し、さらに濃縮させ子宮内に注入します。
医師が人工授精で行うのは、子宮内に精子を注入するところまでです。実際に注入された精子が卵子と出会い、受精〜着床・妊娠に至るまでの過程は自然妊娠と全く同じです。 人工授精で妊娠される方の約90%は6回目までに成功するため、その回数を超えるようならば体外受精へステップアップすることが有効です。
<人工授精のイメージ>
精子を容器に採取し子宮内に注入します。

当クリニックは
妊活専門クリニックとして
最善の環境を整えた施設づくりに
力を入れています。
体外受精(IVF)
体外受精(IVF)とは、排卵前の卵子を体外へ取り出し、培養容器内で精子と受精させ、分割した受精卵を子宮の中へ移植する方法です。当クリニックでは、採卵から受精卵の培養、観察を、卵に負担がかからないように配慮した環境で行っています。
体外受精では卵管で行われている過程を体外で行うため、赤ちゃんが授かりにくい原因が卵管因子である場合は、最初から体外受精が選択されます。その他に以下のような場合が対象となります。
また、最良の受精卵を得るために、排卵誘発についても、現在までの治療の結果をふまえながらご相談のうえ、希望に沿った最善の方法をご提案します。

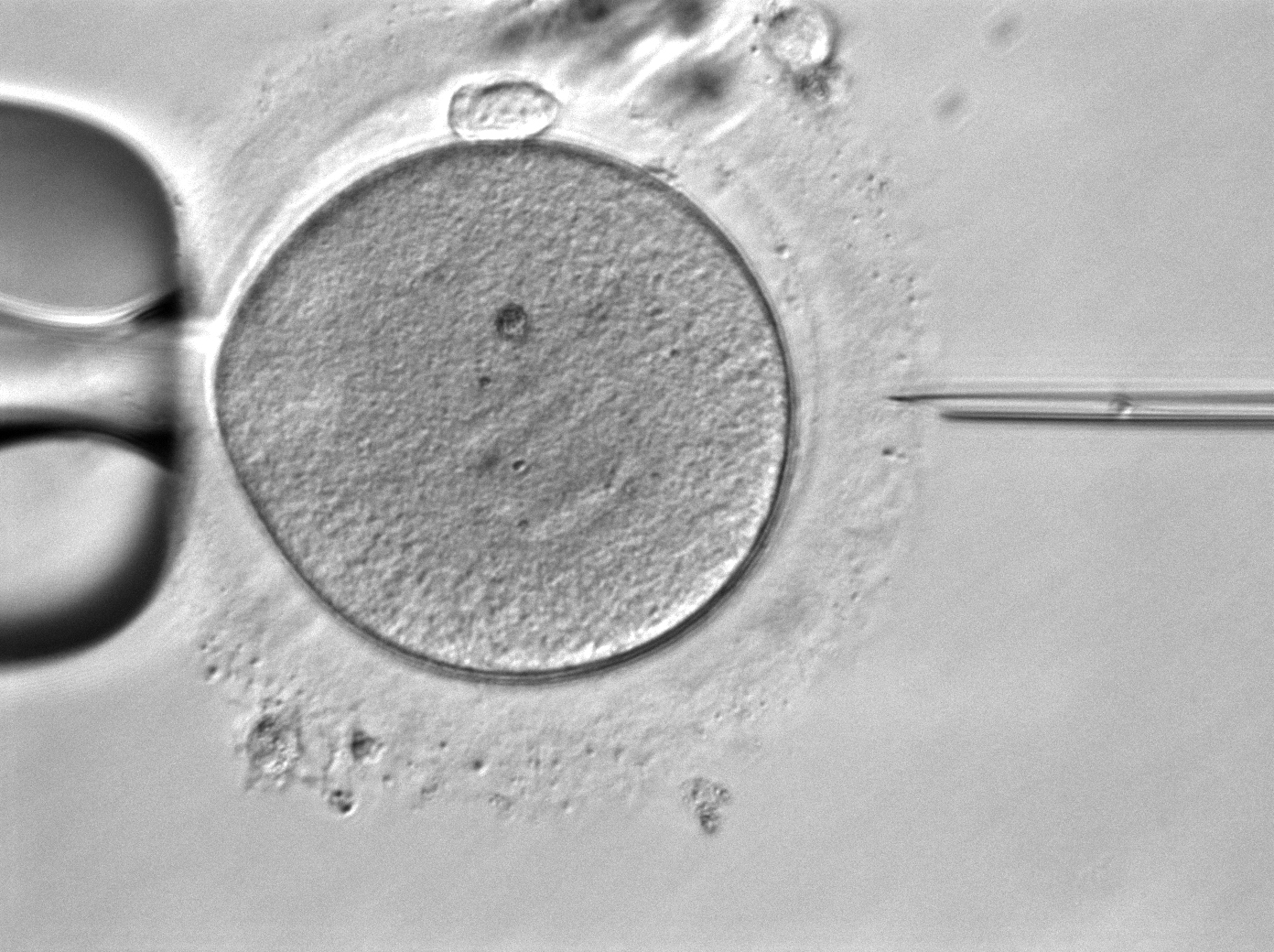
顕微授精(ICSI)
高度な医療技術を必要とする顕微授精
顕微授精(ICSI)とは、卵細胞質内精子注入法といい、顕微鏡下で成熟した卵子の細胞質内に精子を1匹、細かいガラス管を使って直接注入する方法です。
治療の最終段階のステップに位置しており、以下のような場合が対象となります。
当院では、ご夫婦の希望・過去の治療経過・当日の精液所見などをもとに、ご夫婦と一緒に受精方法を検討し、ご夫婦にとって最良の方法を提案します。
卵子活性化処理
ICSIを行ったときの受精率は、一般的に70~80%ほどですが、ICSIを行っても受精率が低い、もしくは全く受精しない場合があります。このような方には人為的卵子活性化処理を行うことで受精率が上昇する可能性があることが分かっています。また胚の発育にも有効であったという報告もあります。
当院での卵子活性化処理は、カルシウムイオノフォアで行っています。(受精しない原因は多岐にわたり、卵子活性化処理が有効でない場合もあります)
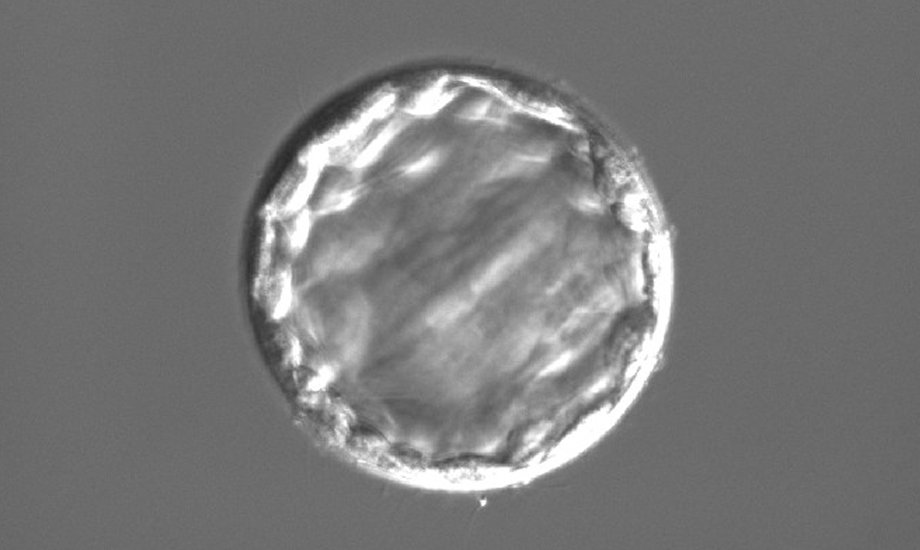
胚移植
移植方法には、新鮮胚移植と凍結胚移植の2通りがあります。
新鮮胚移植は、採卵した周期に移植をする方法です。
凍結胚移植は、受精・分割した胚を凍結保存しておき、子宮内膜や卵巣の状態を整えてから移植する方法です。また、凍結胚移植には、ホルモン補充周期と自然周期があります。
どの方法が適しているのかは個々で違ってきますので、その周期にあった方法を選んでいきます。
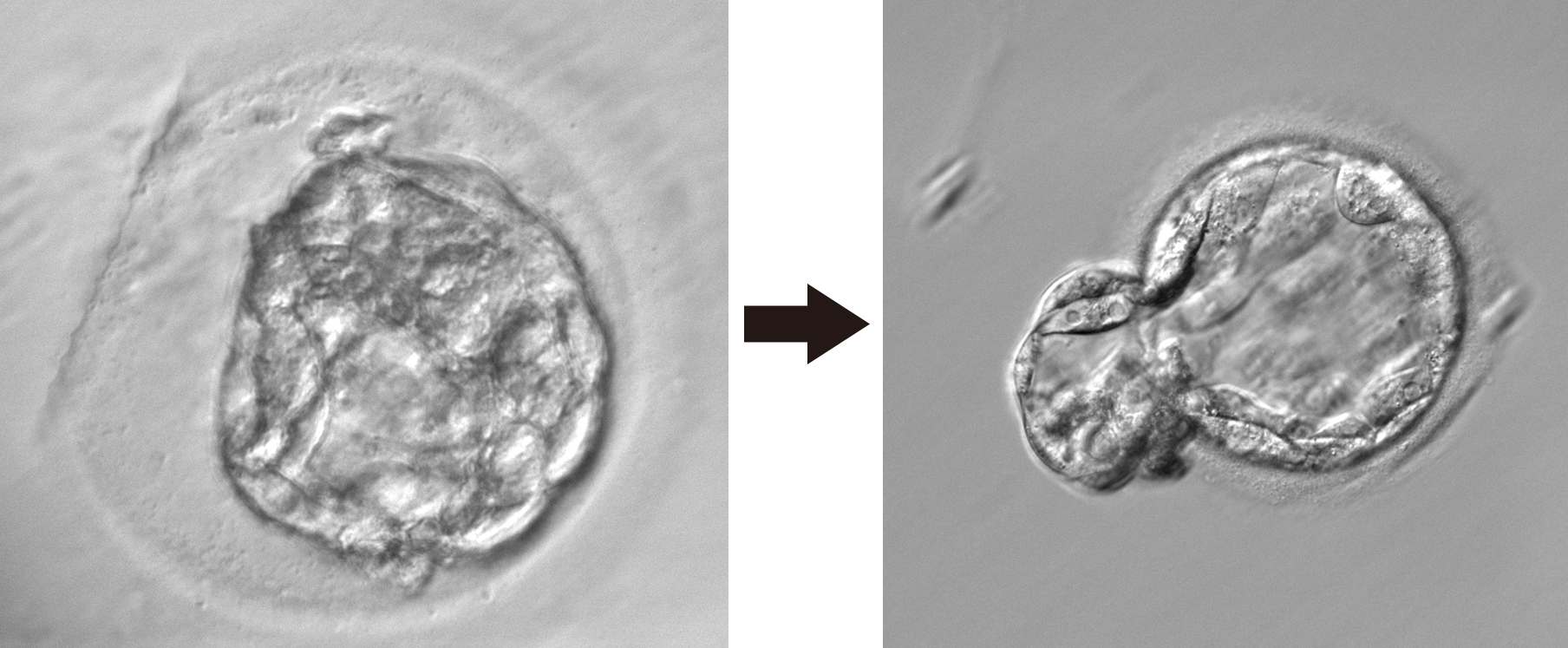
アシステッドハッチング
受精卵を囲んでいる透明帯が硬かったり、厚かったりしますと、成長しづらくなり、着床しにくくなります。
アシステッドハッチングとは、透明帯を薄くし、着床率を向上させる方法です。
高濃度ヒアルロン酸含有培養液
高濃度ヒアルロン酸含有培養液とは移植用の培養液で通常の培養液よりもヒアルロン酸が多く含まれています。そのため、粘性が高くなり胚が子宮内膜に着床しやすくなる効果が期待されます。ヒアルロン酸は子宮の中や卵管、卵巣内の卵胞にも存在しており、胚を保護する作用もあります。

先進医療とは、厚生労働大臣が認める高度の医療技術を用いた治療法や療養のうち、公的医療保険の対象にできるかどうかを評価している段階の医療技術とのことです。先進医療はどの病院でも受けられるわけではなく、医療技術ごとに一定の施設基準が設定されており、基準を満たしたうえで届出を行った保険医療機関でなければ、先進医療を提供することができません。
当クリニックで行っている先進医療技術は、下記の項目となります。
- タイムラプス撮像法による受精卵・胚培養
- 強拡大顕微鏡を用いた形態学的精子選択術(IMSI)
- ヒアルロン酸を用いた生理学的精子選択術(PICSI)
- 膜構造を用いた生理学的精子選択術(ZyMōt)
- 子宮内膜刺激術(SEET法)
- 二段階胚移植術
- 子宮内膜受容能検査(ERA)
- 子宮内細菌叢検査(EMMA/ALICE)
- 抗ネオセルフβ₂グリコプロテインI複合体抗体検査
先進医療技術は、評価段階の技術のため公的医療保険の適用外です。
保険診療と自費診療を併用して行う混合診療は認められていませんが、先進医療技術は保険診療との併用が可能となっています。
詳細は診察時にご相談ください。
●タイムラプス撮影法による受精卵・胚培養
インキュベーターとは、お預かりした胚を培養する体外受精において欠かせない機器のことです。従来型のインキュベーターは、胚の発生を確認するためにインキュベーターから取り出して顕微鏡下で観察を行う必要がありました。一方でタイムラプスインキュベーターは、庫内にカメラが内蔵されており、24時間一定の間隔で観察し続けることができます。そのため胚をインキュベーターの外に出すことなく、環境の変化を最小限に抑えることが可能になっています。
タイムラプスインキュベーターの使用により、一定時間ごとの観察が可能になります。これにより受精の確認、分割を始めた時期、分割の仕方、胚盤胞になった時間等の胚の発育状況を詳細に知ることができるようになりました。得られる情報量の増加はより良い胚評価につながり、胚の発育過程を考慮した最良な胚の選択によって、妊娠率・生産率の向上、さらには流産率の低下が期待されます。
●強拡大顕微鏡を用いた形態学的精子選択術(IMSI)
通常の顕微授精(ICSI)では顕微鏡下に精子の形態と運動性を評価し、良好精子を選別していました。しかし、この方法で良好と判断した精子を強拡大顕微鏡にて観察すると精子頭部に微細な空胞が認められる場合があります。このような精子頭部内の構造異常は精子DNAの断片化を誘導し、受精卵の染色体異常などをおこし、着床不成功や流産の原因になる可能性が指摘されています。このため、IMSIでは強拡大顕微鏡にて構造異常を有さない精子を選別し顕微授精を行います。
精子の形態学的評価だけではなく、頭部内に構造異常を認めない精子をその場で判別しながら卵子に注入することで、着床率の上昇や流産率の改善が見込める可能性があります。
●ヒアルロン酸を用いた生理学的精子選択術(PICSI)
通常の顕微授精(ICSI)では顕微鏡下に精子の形態と運動性を評価し、良好精子を選別していました。しかし、この方法では精子が成熟しているかどうかの選別は出来ていません。成熟した精子はDNA損傷が少なく、また未熟精子が持っていないヒアルロン酸と結合する性質を持っています。PICSIではこの性質を用いて成熟精子を選別し顕微授精を行います。
精子の形態学的評価だけではなく、成熟度をその場で判別しながら卵子に注入することで、受精率・臨床妊娠率・流産率の改善が見込める可能性があります。
●膜構造を用いた生理学的精子選択術(ZyMōt)
膜構造を用いた生理学的精子選択術とは、顕微授精における新しい精子調整方法です。
通常の精子調整は、密度勾配遠心法やswim-up法により精子調整を行いますが、遠心分離による精子への物理的ダメージによって精子のDNA損傷がおこる可能性があるとされています。
ZyMotは、特殊な膜構造により短時間で良好な運動精子を回収する方法です。遠心分離を行わずに精子を回収できるため、物理的な精子のDNA損傷を防ぐことができます。
精子のDNA損傷が低減されることで培養成績の向上が期待されます。
●子宮内膜刺激術(SEET法)
SEET法とは、胚盤胞移植の2-3日前に移植胚を培養した培養液を注入するという方法です。培養液を移植前に注入することで、胚と子宮内膜の相互作用(クロストーク)を起こすことにより、子宮内膜の胚受容能を高めることが期待されます。
●二段階胚移植術
二段階胚移植とは、1回目に受精後2-3日目の分割期胚移植と、2回目に5-6日目の胚盤胞胚移植を同一周期内で行う方法です。
先に1回目の移植で分割期胚を移植することで、胚と子宮内膜の相互作用(クロストーク)が起こり子宮内膜の胚受容能を高める効果があると言われています。
そして、2回目に移植する胚盤胞胚の着床を促し、妊娠率の向上が期待できます。
しかし胚を2個移植するため多胎妊娠の確率があがります。多胎妊娠は単体妊娠に比べて母子ともにリスクが大きくなります。
●子宮内膜受容能検査(ERA)
ERA検査はどんな検査?
子宮内膜は胚(受精卵)が着床できる準備が整うと、着床可能な状態=受容期になります。
この受容期は「着床の窓」と呼ばれていて、着床の窓が開いているタイミングには個人差があります。
ERA検査はご自身の着床の窓が開く時期、つまり胚移植に最適なタイミングを調べる検査です。
ご自身の着床の窓に合わせて胚移植を行うことで、妊娠率が向上することが分かっています。
ERA検査のメリット
・個人の着床の窓を特定、最適な移植のタイミングがわかります。
・胚移植での妊娠率が約25%向上(※)します。
・最新の技術で遺伝子の発現パターンを解析します。
(※)2016 ASRM Distinguished Researcher Award
ERA検査の方法は?
通常の移植のタイミングで子宮内膜を採取します。
遺伝子の発現パターンから、あなたの子宮内膜の状態がどの時期にあるかを特定します。
●子宮内細菌叢検査(EMMA/ALICE)
■EMMA検査
子宮内にラクトバチルス(乳酸桿菌)が90%以上存在すると、妊娠率が高くなると考えられます。
EMMA検査はどんな検査?
子宮内の細菌の割合を調べ、ラクトバチルスが90%以上あるかどうかを調べる検査です。
EMMA検査のメリット
・子宮内の細菌バランスを知ることができます。検査の結果、細菌のバランスが悪い場合、適切な抗菌薬を推奨します。
■ALICE検査
子宮内に慢性子宮内膜炎の原因菌がいると、着床障害を引き起こす可能性があります。
ALICE検査はどんな検査?
子宮内に慢性子宮内膜炎に関連する10種類の病原菌がいるかどうかを調べる検査です。
ALICE検査のメリット
・慢性子宮内膜炎の予防ができます。
・もし、病原菌が検出された場合、適切な抗菌薬を推奨します。
詳細は診察時にお問い合わせください。
●抗ネオセルフβ₂グリコプロテインI複合体抗体検査
妊娠や出産しづらい原因を調べるための新しい検査項目です。
β2GPIネオセルフ抗体は、血管の炎症を引き起こすことにより血栓ができやすくなり、妊娠や出産しづらい原因になると考えられています。
子宮内膜症や反復着床不全の患者様では約30%が、原因不明の不育症患者様のうち約20%が陽性であると検査で確認されています。
陽性となった方に抗血小板療法・抗凝固療法を行うことにより、着床率・生児獲得率の向上が期待されます。

自由診療では、保険診療で決められている薬の種類や量、検査回数、移植年齢や回数の制限を気にすることなく、より効果的な細やかな治療を行うことが出来ます。患者様の状態やご希望に合わせ、オーダーメイドの治療を目指していきます。
保険診療と自由診療の併用(混合診療)は認められていません。
- 慢性子宮内膜炎検査
- PFC-FD療法
- 着床前診断(PGT-A、PGT-SR)
●慢性子宮内膜炎検査
慢性子宮内膜炎とは、細菌感染により子宮内膜に軽度の炎症が起こり、それが持続している病態です。着床不全や流産の原因の1つと考えられています。
慢性子宮内膜炎検査では、内膜に炎症が起きていないかを調べます。
治療の流れ
▼
▼
▼
▼
▼
治療回数・期間
検査のみで終了すれば1か月程度で終了し、通院は2~6回程度です。
治療と再検査が追加になると、さらに1-2か月を要し、通院は2~6回程度増えます。
リスク・副作用
子宮内膜を採取する際に、出血を伴うことが多いです。通常数日で治まりますが、出血が止まらなかったり腹痛や発熱が現れた場合は抗生物質投与などで治療をします。
また、治療をしても難治性の慢性子宮内膜炎の場合は治らないことがあります。
【自費】子宮内膜炎検査(税込み)
※今後の状況により料金は変更されることもありますので、ご了承ください。
| 1回の診察代 ※診察回数は個人差があります ※検査により異なります |
6,590円~14,000円 |
|---|
| 子宮内膜炎検査 | 19,590円 |
|---|
●PFC-FD(Platelet-derived Factor Concentrate Freeze Dry)療法について
血小板の中には成長因子が多く含まれており、細胞の成長を促す物質や免疫に関わる物質が含まれています。ご自身の血液中の血小板に含まれる成長因子を特殊な技術で取り出し、子宮内に注入することによって厚くならなかった子宮内膜が胚移植に必要十分な厚さになり胚移植が可能になることが期待され、卵巣に注入することによって卵胞発育を促し妊娠率を高めることが期待されています。
PFC-FDは医薬品医療機器等法上、未承認医薬品です。セルソース株式会社が製造・販売を行っています。国内に同一の成分や性能を有する他の国内承認医薬品はありません。
治療の流れ
▼
▼
治療回数・期間
卵巣注入の場合は、採血をして卵巣注入するまで2~6か月程度で、通院は4~10回程度です。
移植の場合は、採血をして子宮内注入するまで2~6か月程度で、通院は5~10回程度です。
リスク・副作用
採血では内出血や血管損傷、神経損傷、迷走神経過反射、転倒などが考えられます。
卵巣内注入は経膣的な卵巣穿刺を行うので、卵巣出血、膣出血、感染症などのリスクがあります。
子宮内注入では、子宮出血や感染症などのリスクがあります。
この治療は全ての方に効果があるとは限りません。採卵できなかったり移植できない可能性もあります。また、感染症検査が陽性であったり採取した血液が製剤作成に適さない場合など治療ができないこともあります。
【自費】PFC-FD療法(税込み)
※今後の状況により料金は変更されることもありますので、ご了承ください。
| 1回の診察代 ※診察回数は個人差があります ※検査により異なります |
6,590円~14,000円 |
|---|
| PFC-FD療法(子宮腔内注入) | 170,000円 |
|---|---|
| PFC-FD療法(卵巣注入) | 230,000円~270,000円 |
| 局所麻酔 | 5,000円 |
●着床前診断(PGT-A、PGT-SR)
着床前診断とは、体外受精で得られた受精卵の一部を採取して染色体の本数や構造に異常がないかを調べる検査です。日本産科婦人科学会のホームページに詳しい動画があります。着床前診断を受ける方は必ずこの動画の視聴が必要となります。チェックシートをプリントアウトし、参照しながら動画をご覧ください。
下記アドレスにてご視聴いただけます。
https://www.jsog.or.jp/modules/committee/index.php?content_id=256
チェックシート
https://www.jsog.or.jp/activity/chakushouzen/PGT-ASR_kakuninsheet_20221011.pdf
【自費】PGT-A・PGT-SR(税込み)
※今後の状況により料金は変更されることもありますので、ご了承ください。
| PGT-A(1個につき) ※個数により加算されます |
91,320円 |
|---|
| PGT-SR(1個につき) ※PGT-SRをされる方はご夫婦の染色体検査(57,200円)、 カウンセリング(3,300円)が別途必要です |
136,860円 |
|---|
プレコンセプションケア・ブライダルチェックとは?
将来の妊娠や出産に影響を与える病気をもっていないかどうか、赤ちゃんへ感染する病気をもっていないかなどご自身の健康状態を確認しておくことを目的に検査を行います。
結婚していても、していなくても、妊娠に向けて自分の身体について知りたい方に受けていただけます。
プレコンセプションケア・ブライダルチェックは、ご自身の健康状態の確認やパートナーへの思いやりとしても大切な検査です。
検査内容
女性の検査は、血液検査、性感染症検査、内診・超音波検査で子宮や卵巣の状態を診る検査があります。
男性の検査は、血液検査、精液検査、性感染症検査などがあります。
詳しい項目は下記をご確認ください。また用紙に希望項目を記入して持参いただくと診察がスムーズになります。
検査費用
プレコンセプションケア・ブライダルチェックは病気治療を目的とした検査ではないため自費検査となります。
当院では卵子凍結を行っております。
近年晩婚化が進んでおり、医学的に妊娠・出産に適した時期と女性が妊娠を希望する時期が一致しない状況が増えています。このずれを補うため、年齢が若いうちに妊娠する力が高い卵子を凍結保存するという方法が未受精卵子凍結です。未受精卵子は、子供を授かりたいと思えるパートナーと出会いその方が了承された場合に融かし(融解)、精子と受精させ子宮に戻します(移植)。
学会では35歳以下の女性であることが望ましいとしています。
安全性や有効性も、これから検討される部分もあります。卵子凍結をしても妊娠を保証できるものではありません。
現在保険適用はありませんので、卵子凍結にかかるすべての費用が自己負担となります。
当院では上記事情を理解され、日本産科婦人科学会ホームページ上の「ノンメディカルな卵子凍結をお考えの方へ」の動画をご視聴いただき、強い御希望がある場合にのみ本治療を行います。
卵子凍結については日本産科婦人科学会のホームページに説明動画がありますのでご視聴ください。
https://www.jsog.or.jp/modules/committee/index.php?content_id=302
卵子凍結についてもっと知りたい方、卵子凍結はしておきたいけど実際どんな感じなんだろうと不安に思われている方、是非一度ご来院いただき、お気持ちを聞かせてください。
治療の流れ
▼
▼
▼
▼
▼
治療回数・期間
治療期間は1~2か月程度で通院は6~7回程度です。
リスク・副作用
採卵できた卵子の数により、再度採卵が必要な場合があります。
凍結後にすべての卵子が生存しているとは限りません。
卵子凍結の方が受精卵凍結より妊娠率が下がりますし、トータルの費用も高くなります。
採卵では卵巣過剰刺激症候群・出血・感染症・卵巣茎捻転・血栓症・他臓器損傷・アレルギーといった合併症が考えられます。
【自費】卵子凍結および凍結卵子を用いた移植(税込み)
※今後の状況により料金は変更されることもありますので、ご了承ください。
◆卵子凍結にかかる費用
●採卵までの費用
| 体外受精を行うために必要な検査の費用 ※検査により異なります |
550円~19,050円 | |
|---|---|---|
| 1回の診察代 ※診察回数は個人差があります ※検査により異なります |
6,590円~80,000円 | |
| 培養液作成料 | 33,000円 | |
| 麻酔 ※麻酔の種類により異なります |
40円~8,560円 | |
| 採卵 ※個数により異なります |
32,000円~104,000円 | |
●卵子凍結
| 凍結料 | 1個 | 50,000円 | |
|---|---|---|---|
| ※個数に応じて加算となります | 2個~5個までの場合 | 70,000円 | |
| 6個~9個までの場合 | 102,000円 | ||
| 10個~14個までの場合 | 130,000円 | ||
| 15個~20個までの場合 | 160,000円 | ||
| 21個~25個までの場合 | 200,000円 | ||
| 26個~30個までの場合 | 250,000円 | ||
| 凍結保存維持管理料 ※2年目以降、1年に1回 |
35,000円 | ||
◆凍結卵子を用いて移植されるまでにかかる費用
●卵子融解
| 1本 | 15,000円 | |
|---|---|---|
| 1本追加あたり | 10,000円 | |
●精子調整
| 精子調整料 | 22,000円~28,000円 |
|---|
●顕微授精
| 顕微授精料 | 1個 | 48,000円 | |
|---|---|---|---|
| ※個数に応じて加算となります | 2個~5個までの場合 | 68,000円 | |
| 6個~9個までの場合 | 100,000円 | ||
| 10個~14個までの場合 | 130,000円 | ||
| 15個~20個までの場合 | 160,000円 | ||
| 21個~25個までの場合 | 200,000円 | ||
| 26個~30個までの場合 | 250,000円 | ||
●培養
| 培養料(受精卵培養+長期培養) ※個数により異なります |
60,000円~135,000円 | |
|---|---|---|
| タイムラプス | 30,000円 | |
●受精卵凍結
| 受精卵凍結料 | 1個 | 50,000円 | |
|---|---|---|---|
| ※個数に応じて加算となります | 2個~5個までの場合 | 70,000円 | |
| 6個~9個までの場合 | 102,000円 | ||
| 10個~14個までの場合 | 130,000円 | ||
| 15個~20個までの場合 | 160,000円 | ||
| 21個~25個までの場合 | 200,000円 | ||
| 26個~30個までの場合 | 250,000円 | ||
| 凍結保存維持管理料 ※2年目以降、1年に1回 |
35,000円 | ||
●移植
| 移植に必要な検査 | 5,540円 | |
|---|---|---|
| 移植までの1回の診察 ※薬、検査により異なります ※診察回数は個人差があります |
6,590円~30,000円 | |
| 胚移植 | 120,000~173,000円 | |
妊活中、いろいろなことがあるかと思います。
こころを整理したり、自分を大切にする時間をもってみませんか?
妊活中のさまざまな思いを、パートナーやご家族、ご友人に話すことがあると思いますが、「このことをカウンセラーに話したらなんて言うのかな?」と聞いてみたくなることもあるのではないでしょうか。
心理カウンセラーの役割は、みなさんの思いやこころを一緒に整理をしたり、ご自身を大切にする工夫を一緒に考えたりすることです。
お話をすすめていく中で、スッキリしたり安心したり、こころが整理されていったり、いろいろな思いと上手につきあえるようになったり、気がかりや不安に思うことへの向き合い方や受け止め方が変わっていくといった効果が期待できます。
一回~数回の利用で効果を感じる方もおられますし、安心のために定期的にカウンセリングの機会をもちながら通院される方もおられます。
流産後は、カウンセリングを取り入れて妊娠に向かっていただくことで、妊娠成功率が上がるという研究結果もあります。
また、通院はしていないけれども妊活中という方や、他の病院で妊活中という方も、当院の妊活心理カウンセリングをご利用いただけます。
ご自身を大切にする時間も取り入れながら、妊活をすすめてくださいね。
心理カウンセラー
公認心理師・臨床心理士 間塚 愛


たとえば、こういったことなどを、お話に来てください。
・気持ちのアップダウン
・親族や友人が妊娠していく
・流産を経験したので、今後の妊娠が不安
・いつまで治療を続けるか迷う
・夫婦間で思いが違う
・性に関する気がかりがある
・周りからのプレッシャーを感じる
・頑張りたいけど頑張れない
カウンセリングメニュー
当院で治療中の方
心理カウンセリング
〇30分/無料
〇50分(初回60分)/1,000円+消費税
ラッピングカウンセリング
~治療からの卒業を巡って思いを整理する時間~
〇80分程度/1,000円+消費税
※生殖補助医療管理料算定月は、心理カウンセリングは全て無料です。
心理テスト
〇30分程度/保険診療
心身の健康と妊娠に役立つ栄養のお話
〇30分程度/無料
妊活中の方、他院で治療中の方
妊活心理カウンセリング
①50分(初回60分)/5,000円+消費税
②50分(初回60分)/5,000円+消費税
+当院で行っている妊娠にかかわる基本検査の説明20分程度
◆ご注意◆
◎妊活中の方以外のご相談は、現在お受けしておりません。
◎心理カウンセリングは気持ち、人間関係、ストレスなど、こころにまつわることへの相談です。
妊娠の方法や妊娠できるかどうかは、診療内で医師にご相談ください。
◎ご予約はお電話で承っております。
ご予約の際に、ご希望の方(①または②)をお伝えください。
◎妊活心理カウンセリングは完全予約制です。
ご予約なくご来院いただいた場合、当日にカウンセリングを行うことはしておりません。
◎精神科や心療内科へ通院中の方は、主治医の許可をお取りになってお申し込みください。
カウンセリングルーム開室時間
| 月 | 火 | 水 | 木 | 金 | 土 | |
|---|---|---|---|---|---|---|
| 08:30~12:00 | ● | ● 10:00~ |
● | ● | ● 9:00~ |
|
| 12:00~16:00 | ● | ● | ● | ● | ● | |
| 16:00~20:00 | ● | ● |
※初回は、申込票と同意書にご記入いただきますので、開始時間の15分前には、お越しください。
ぜひお気軽にご相談下さい。
WHO(世界保健機構)の不妊症原因調査では、男性のみ24%、女性のみ41%、男女とも24%、原因不明11%と報告されています。つまり、男性側にも、約半分原因がある事になります。
男性の妊活は、決して珍しいことではなく、また恥ずかしいことでもありません。もしも男性側に原因があっても、ED(勃起不全)や射精障害を除き、まず自覚症状はなく、精液検査をして、初めてわかることがほとんどです。
女性の場合は痛みを伴う検査もありますが、男性の場合は、全く痛みは伴いません。まずは精液検査をしてみましょう。男性が検査を先送りにすると、その間に女性の年齢が高くなり、さらに妊娠しにくくなってしまう可能性があります。妊活は、ご夫婦やパートナーのお二人で行う治療なのです。
精液検査で問題があれば近隣の専門施設をご紹介させていただきます。

メンズルーム








